► Inhaltsverzeichnis Kapitel (ausklappbar)
Unterschiedliche B-Lagen
Hier werden zunächst die biologischen Gefahrenlagen betrachtet, die auch als sogenannte B-Lagen oder infektiologische Gefahrenlagen bezeichnet werden, und die an sich bereits sehr vielfältig sind.
Folgende sechs Teilszenarien sind zu unterscheiden:
-
Einzelfall einer Erkrankung mit hochpathogenen Erregern
-
lokale Epidemie
-
überregionale Epidemie
-
Pandemie
-
Fund einer auffäligen Substanz/Anschlag auf Einzelpersonen
-
Bioterroristischer Anschlag
Risikobewertung
Unter biologischen Gefahren versteht man im allgemeinen die Verbreitung von Infektionserregern oder entsprechenden Toxinen. Für die Gefährdungsbewertung in einer akuten Lage ist es hilfreich, das biologische Agens zu kennen. Es ist die Unterscheidung zu treffen, ob es sich um die Ausbruchssituation in beispielsweise einer Klinik handelt, wo das Agens/die Infektionsgefahr meist bekannt ist; oder ob es sich um das gehäufte Auftreten von Erkrankungen des gleichen Formenkreises und unklarem Erreger handelt (beides am ehesten entsprechend Szenario 2, in der Abbildung “Überblick verschiedene Szenarien”). Dieses wäre einerseits zum Beispiel in einer Pflegeeinrichtung bei dem gehäuften Auftreten von gastroenteritischen Symptomen denkbar. Möglich ist in diesem Zusammenhang aber andererseits auch die Gefährdung durch “Bioterrorismus” bei (noch) unbekanntem Status an Betroffenen (am ehesten Szenario 5; in der Abbildung “Überblick verschiedene Szenarien”). Hier kommt es auch darauf an labortechnisch entsprechende Testungen zur Verfügung zu haben. Existierende Schnelltests sind insbesondere bei Umweltproben nur bedingt zuverlässig und können sowohl zu falsch positiven als auch zu falsch negativen Ergebnissen führen. Eine Analytik in einem erfahrenen Labor ist daher in jedem Fall für eine Risikobewertung notwendig.
Merke: Auch wenn die überwiegende Anzahl der Ausbruchsgeschehen eine natürliche Ursache hat, ist bei der Risikobewertung die Möglichkeit einer absichtlichen Ausbringung zu bedenken.
Darüberhinaus sind folgende Kritien einzubeziehen:
-
Infektionswege
-
Behandlungsoptionen
-
Verfügbare Schutzmaßnahmen
-
Ausbreitungswahrscheinlichkeit
Für eine Risikoanalyse im Vorfeld einer Lage, bietet sich beispielsweise eine Matrix aus Schadensausmaß und Eintrittswahrscheinlichkeit an.
Eine Risikomatrix kann helfen, das zu erwartende Schadensausmaß einzuschätzen, wie der Szenarienüberblick in der Abbildung “Überblick verschiedene Szenarien” zeigt (Quelle: Generischer Plan für biologische Gefahrenlagen - Anhand von 5 Szenarien; Version 2.0 | Senatsverwaltung für Gesundheit und Soziales - Abbildung modifiziert in Szenario 5 und 6).
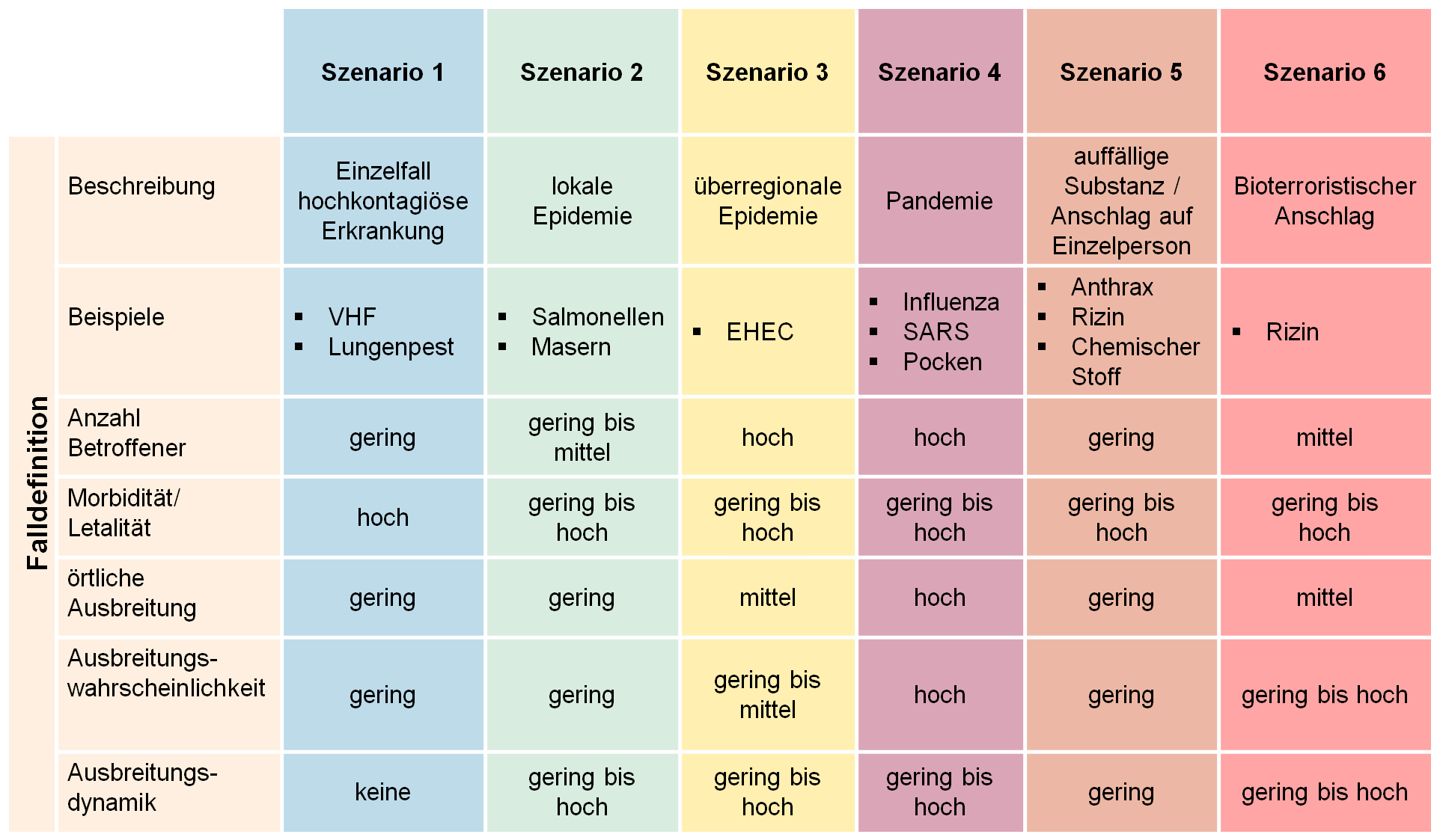
Für eine Risikobewertung ist es darüber hinaus notwendig, das Ziel zu definieren, das in der jeweiligen Situation erreichbar ist. So kann zu Beginn einer Epidemie das Ziel darin liegen, den Ausbruch zu verhindern oder zumindest hinauszuzögern, während bei einer flächendeckenden Epidemie die Aufrechterhaltung des sozialen Lebens im Vordergrund steht.
Maßnahmen
Der Übergang zwischen den drei im Folgenden dargestellten Phasen ist fließend, so dass im Rahmen der Risikobewertung eine schrittweise Anpassung der eingesetzten Maßnahmen notwendig ist. Siehe dazu die im Epidemologischen Bulletin 7/2020 des RKI veröffentlichten Informationen zu Zielen von Infektionsschutzmaßnahmen”.
Eindämmungsstrategie (Containment)
In dieser Phase wird versucht, jeden einzelnen Erkrankten so früh wie möglich zu entdecken und umgehend zu isolieren. Alle Kontaktpersonen werden nachverfolgt und unter Beobachtung oder ggf. unter Quarantäne (insbesondere bei Erkrankungen, bei denen schon vor Symptombeginn andere Personen angesteckt werden können) gesetzt, um die Infektionskette schnellstmöglich zu unterbrechen.
Bei dieser Strategie ist das Ziel, den Erreger auszurotten. Wenn dies nicht möglich ist, soll versucht werden, Zeit für eine bestmögliche Vorbereitung zu gewinnen, z.B. zur Entwicklung von Therapie-Optionen und/oder Impfstoffen, zur Durchführung von Studien zu Eigenschaften des Erregers, zur Erhöhung von Behandlungskapazitäten in Kliniken und zur zeitlichen Trennung von anderen Infektionsgeschehen (z.B. jährliche „Grippewelle“).
Schutz-Strategie vulnerabler Gruppen (Protection)
Sobald es nicht mehr möglich ist, eine Ausbreitung des Erregers zu verhindern, konzentriert sich der Schutz verstärkt auf Personen/Personengruppen, für die ein erhöhtes Risiko für schwere Krankheitsverläufe besteht.
Folgenminderungs-Strategie (Mitigation)
Sollte die Ausbreitung der Erkrankung so groß geworden sein, dass die Schutz-Strategie besonders vulnerabler Gruppen nicht mehr möglich ist, zielen die Maßnahmen stärker auf die Minderung weiterer negativer Auswirkungen auf die Bevölkerung und darauf, die Folgen für das soziale Leben möglichst gering zu halten.
Lagenspezifische Kommunikation
Insbesondere zu Beginn einer biologischen Lage muss davon ausgegangen werden, dass nicht bekannt ist, welche Eigenschaften der Erreger hat oder sogar, um welchen Erreger es sich handelt. Auch diese Unsicherheit muss kommuniziert werden - welche Tatsachen bekannt sind, welche vermutet werden und zu welchen weitere Untersuchungen laufen.
Ein besonderes Augenmerk bei der Kommunikation von Infektionskrankheiten besteht darin, dass der Nachbar / Mitmensch plötzlich als Bedrohung wahrgenommen wird. Daher kommt der Information über Ansteckungswege und Schutzmaßnahmen eine hohe Bedeutung zu. Bei einem abzusehenden Mangel von Schutzmitteln ist zudem damit zu rechnen, dass eine Priorisierung vorgenommen werden muss. Diese muss sehr sorgfältig abgewogen und klar kommuniziert werden - möglichst auch schon im Vorfeld einer Krise. In “Ruhezeiten” ist es für fast alle nachvollziehbar, dass in einer medizinischen Krise das medizinische Personal, das sich um die Erkrankten kümmern soll, bevorzugt eine Prophylaxe bekommen muss.
Zur Risiko- und Krisenkommunikation wird verwiesen auf das Kapitel “Kommunikation”.
Alarmierung, Meldewege
Nach dem Infektionsschutzgesetz (IfSG) besteht u.a. eine unverzügliche Meldepflicht für Ärzte/innen, Leitungen von Einrichtungen und Laboren an das zuständige Gesundheitsamt. Die Gesundheitsämter haben eine unverzügliche Übermittlungspflicht an die oberste Landesgesundheitsbehörde, diese wiederum übermittelt an das RKI. Voraussetzung dafür ist eine 24/7 Erreichbarkeit. Nach § 25 i.Vm. § 16 IfSG stellt das Gesundheitsamt unverzüglich Ermittlungen zur Herkunft des Erregers und zu Kontaktpersonen an. Es legt auch Maßnahmen zur Verhinderung der Ausbreitung fest (Tätigkeits-/ Besuchsverbote, Beobachtung, häusliche Isolierung, Absonderung in einem entsprechenden Krankenhaus - z. B. Sonderisolierstation gemäß § 30 (6) IfSG….).
Mit der behandelnden Einrichtung, der Pressestelle und der obersten Landesbehörde ist gemeinsam festzulegen, wie und wann die Öffentlichkeit zu informieren ist. Dafür ist eine zeitnahe Pressekonferenz einzuberufen. Vorher sind Verantwortlichkeiten festzulegen: Wer leitet die Pressekonferenz, wer sagt was zu welchem Thema?
Weitere Hinweise zur Alarmierung und zum Meldeverfahren ergeben sich aus dem Kapitel Einsatzplanung in den Unterpunkten Alarmierung und Meldewege.
Führungsorganisation
Die Führungsorganisation im Krisenfall wird ausführlich beschrieben im Kapitel “Einsatzplanung”.
Akteure und Aufgaben
Bei Biologischen Lagen ist in erster Linie das Gesundheitsamt zuständig. Es muss eine Vielzahl an Aufgaben bei biologischen Gefahrenlagen übernehmen.
Folgende Aufgaben können beispielhaft benannt werden:
-
Risikobewertung
-
Risiko- und Krisenkommunikation
-
Interne Kommunikation
-
Aufklärung der Bevölkerung
-
Fachliche Vorbereitung der Pressearbeit, ggf. Hotline einrichten
-
Ermittlung von Kontaktpersonen, Festlegen von antiepidemischen Maßnahmen nach IfSG, Kategorisierung von Kontaktpersonen
-
infektionsepidemiologische Routineerfassung
-
Arbeitsschutz, Sicherstellung der Versorgung mit persönlicher Schutzausrüstung
-
Anordnung von diagnostischen Maßnahmen und Entscheidung über das Untersuchungsspektrum
-
Schutzmaßnahmen zur Kontaktreduzierung
-
Hinweise zu Verhaltensmaßnahmen
-
Organisation und Überwachung des Patienten
-
Regelung der Probenahme und des Probentransports
-
Wahrnehmung der Informations- und Beratungsaufgaben für andere Behörden, Einrichtungen und für die Bevölkerung
-
Festlegen und Überwachen von Absonderungen
-
Entscheidung über Art und Umfang der Desinfektionsmaßnahmen und deren Überwachung sowie fachlicher Beratung
-
ggf. Entscheidung über Dekontaminationsmaßnahmen
-
Amtsärztliche Veranlassung der Absonderung
-
Anordnung der Leichenschau, Beurkundung eines Sterbefalles, Überwachung des Leichentransports und der Kremierung
-
Entsorgungmanagement
-
ggf. Koordination von Impfungen
-
ggf. Organisationen der Postexpositionsprophylaxe
-
Dokumentation und Evaluierung
Neben den Gesundheitsämtern wirken die Landesbehörden und Gesundsheitsministerien im Ereignisfall mit. Die konkreten Aufgaben in einem Einsatzfall sind länderspezifisch unterschiedlich geregelt.
Das RKI hat als wissenschaftlich-medizinische Einrichtung der Bundesregierung die Gesundheit der Bevölkerung (Öffentliche Gesundheit) im Blick. Es ist für die Bekämpfung von Infektionskrankheiten verantwortlich. Eine besondere Rolle im RKI spielt die Weiterentwicklung von Methoden und die Gestaltung wissenschaftlicher Standards, etwa die Aufgabe als Referenz-Untersuchungsstelle beim Verdacht auf die absichtliche Freisetzung von Krankheitserregern. Das RKI berät aufgrund der gesetzlichen Vorgaben primär die Fachöffentlichkeit und die Politik. Dennoch gehört es zum Selbstverständnis, über relevante Infektionsrisiken und Gesundheitstrends auch Bürger und Patienten zu informieren oder auf Informationsmöglichkeiten hinzuweisen. Möglichst viele Interessierte sollen sich ein eigenes Urteil bilden können, um in einer bedrohlichen oder als bedrohlich empfundenen Situation angemessen zu reagieren und ihre eigene gesundheitliche Situation zu verbessern. Dazu hat das RKI 2016 weitere Informationen veröffentlicht in der Broschüre Gesundheit schützen, Risiken erforschen.
Der Ständige Arbeitskreis der Kompetenz- und Behandlungszentren (STAKOB) ist bei infektiologischen Lagen ein weiterer wichtiger Akteur. Die STAKOB ist ein bundesweites Expertennetzwerk für das Management und die Versorgung von Patienten mit Krankheiten durch hochpathogene Erreger. Die Kompetenzzentren verfügen über die spezielle Expertise im Bereich des öffentlichen Gesundheitsdienstes, während die Behandlungszentren auf die klinische Versorgung in Sonderisolierstationen zur Behandlung von Patienten mit hochpathogenen, lebensbedrohlichen Erkrankungen spezialisiert sind. Auch zur telefonischen Beratung kann der STAKOB kontaktiert werden.
Weitere Akteure sind die medizischen Versorgungseinrichtungen. Hierzu gehören Arztpraxen (ambulante Versorgung) und Krankenhäuser (statioäre Versorgung). Labore und Apotheken wirken ebenfalls mit.
Letztendlich haben insbesondere in einer Epidemie - und in einer Pandemie - alle Arbeitgeber, zusammen mit den verantwortlichen Betriebsärzten, diese Aufgaben im Arbeitsschutz.
Insbesondere bei dem Verdacht auf einen Bioterroristischen Anschlag sind weitere Akteure beteiligt:
-
die Polizei, um abzuklären, ob es sich um einen begründeten Verdacht handelt. Sie wird entsprechend eine Ernsthaftigkeitsprüfung durchführen. Sollte diese positiv ausfallen, sind weitere Maßnahmen notwendig, wie z.B. der Ausschluss von Sprengstoffen. Auf die Polizei kommt im weiteren Verlauf die Absperrung des Tatortes sowie die Ermittlung der Täter zu.
-
die Feuerwehr im Rahmen der Gefahrenabwehr, um eine weitere Ausbreitung der biologischen Agenzien zu verhindern. Die Feuerwehr übernimmt auch häufig in Amtshilfe für den Amtsarzt die Probenahme.
-
die Analytische Task Force (ATF) ist vom Bundesamt für Bevölkerungsschutz und Katastrophenhilfe mit spezieller Messtechnik ausgestattet worden. Eine ATF ist an 10 Standorten in Deutschland vertreten und kann daher innerhalb von maximal 3 Stunden an jedem Ort tätig werden, zu dem sie gerufen wird. Bei einem Pulverfund vorzugsweise, um eine Freimessung von chemischen und radionuklearen Stoffen vorzunehmen.
Ressourcen
Personal
Die wichtigste Ressource bei infektiologischen Lagen stellt das Personal dar. Hier müssen die Maßnahmen zum Arbeitsschutz (persönliche Schutzmaßnahmen) im Vordergrund stehen.
In biologischen Gefahrenlagen kann das im Umgang mit persönlicher Schutzausrüstung (PSA) geschulte medizinische Personal, inkl. Rettungsdienstpersonal, sehr schnell zu einer Mangel-Ressource werden. Insbesondere bei Nutzung des Infektionsschutzsets und der damit verbundenen geringen Tragezeit und hohen körperlichen Belastung wird der Mangel an geschultem Personal zusätzlich verschärft.
Persönliche Schutzausrüstung
Bei einer deutschlandweiten Krisensituation wird die PSA sehr schnell vergriffen sein. Entsprechend muss Vorsorge getroffen werden, um PSA in ausreichender Menge zu bevorraten (CAVE: Haltbarkeit).
Die ausreichende Menge ist abhängig von der Risikobewertung, welche Szenarien zu erwarten sind und welches Ausmaß diese im eigenen Zuständigkeitsbereich annehmen können. Hierbei sind auch die Tragezeiten zu berücksichtigen. Wie in dem Kapitel “Toolbox” zum Arbeitsschutz beschrieben wird, ist das Infektionsschutzset pro Anzug wesentlich günstiger als ein Gebläseanzug. Aufgrund der kurzen Tragezeit von maximal 2 Stunden, bei Ungeübten auch deutlich kürzer, ist der Verbrauch jedoch deutlich höher.
Verpackungsmaterial für Proben
Um in einer biologischen Krisensituation Proben schnell und sicher versenden zu können, ist ausreichend Verpackungsmaterial (P620) vorzuhalten. Falsches Verpackungsmaterial kann dazu führen, dass Probematerial aus der Verpackung austritt und damit Personen kontaminiert werden. Zudem können “improvisierte” Verpackungen das Personal im Labor vor Herausforderungen beim Öffnen der Verpackung stellen, wodurch wertvolle Zeit verschwendet wird.
Sonstige Ressourcen
Auf die weiteren Ressourcen, wie Medikamente für PEP und Therapie, die Absonderungseinrichtungen bzw. das Personal zur Überwachung von häuslicher Quarantäne und die Versorgungskapazitäten im Krankenhaus, insbesondere Beatmungsbetten und Isolierbetten, wird im Kapitel “Toolbox” eingegangen.
Ambulante Versorgung
Sowohl im Rahmen der Influenza-Pandemieplanung als auch der Planungen im Rahmen von COVID-19 spielt die ambulante Patientenversorgung eine große Rolle. Der Pandemieplan des RKI führt dazu aus
“Zur Sicherstellung der notwendigen stationären Behandlungsressourcen für schwer erkrankte Fälle soll die Patientenversorgung so lange wie möglich ambulant erfolgen.” (Strukturen und Maßnahmen, Nationaler Pandemieplan, RKI)
Zur Abklärung von COVID-19 Verdachtsfällen schreibt das RKI
“In bestimmten Situationen, in denen eine stationäre Aufnahme unter klinischen Gesichtspunkten nicht notwendig ist, kann bei Erfüllung gewisser Voraussetzungen (siehe Tabelle) dies in der ambulanten Betreuung erfolgen.”(Hinweise zum ambulanten Management von COVID-19-Verdachtsfällen, RKI, Stand 27.2.2020).
Die Organisation und das Risikomanagement der ambulanten Versorgung sollten im Vorfeld einer Krise geplant werden.
„Über die Daseinsfürsorge hinaus liegt die Zuständigkeit für die ambulante Versorgung im Rahmen des Sicherstellungsauftrags nach §72 des Fünften Buches Sozialgesetzbuch bei den Kassenärztlichen Vereinigungen“. (Strukturen und Maßnahmen, Nationaler Pandemieplan Teil 1, RKI)
Zur Sicherstellung der Qualität in der ambulanten Versorgung ist es dringend notwendig, niedergelassenen Ärztinnen und Ärzten speziell auf ihre Tätigkeit ausgerichtete Informationsmaterialien zur Verfügung zu stellen, die praktische Handreichungen sind, z.B. zur Anamnese-Erhebung, für Beratungsgespräche, zur Probenahme, zu Diagnostiklaboren und zu Schutzmaßnahmen für sich, ihr Personal sowie die anderen Patienten. Die Empfehlungen der Bundesärztekammer und der Berufsgenossenschaft für Gesundheitsdienst und Wohlfahrtspflege haben besondere Hinweise publiziert für das Risikomanagement in Arztpraxen.
Klinikzuweisung, stationäre Versorgung
Wenn die Anzahl Geschädigter die unmittelbar verfügbaren Ressourcen des Rettungsdienstes übersteigt, spricht man von einem Massenanfall von Verletzten (MANV). Diesbezüglich und bezüglich Sichtung und Klinikzuweisung wird es in diesem Lehrbuch zu einem späteren Zeitpunkt weitere Hinweise geben.
Welche Systeme der Klinikzuweisung im Regelbetrieb des Rettungsdienstes genutzt werden, ist regional unterschiedlich. In welchen infektiologischen Lagen die Zuweisungssysteme für den Regelbetrieb/MANV geeignet erscheinen oder ob abweichende Zuweisungssysteme zu nutzen sind, muss festgelegt werden.
Idealerweise ist ein Zuweisungssystem nicht nur mit der stationären Versorgung, sondern auch mit dem ambulanten Sektor verzahnt. Hiermit kann dann eine gezielte Entlastung des stationären Bereichs erfolgen.
Auch im stationären Bereich sind umfangreiche Vorbereitungen notwendig. So führt der Pandemieplan des RKI aus:
„Eine von der allgemeinen Patientenversorgung räumlich getrennte Aufnahme und Versorgung von Influenzapatienten sowie die Bereitstellung zusätzlicher Bettenkapazitäten, beispielsweise durch Verschiebung planbarer Operationen, sind dabei von besonderer Bedeutung.” (Strukturen und Maßnahmen, Nationaler Pandemieplan Teil 1, RKI)
Zum Bedarf an persönlicher Schutzausrüstung verweisen wir an dieser Stelle auf das Kapitel “Toolbox”. Auch an den erhöhten Bedarf z.B. von Medikamenten muss gedacht werden.