► Inhaltsverzeichnis Kapitel (ausklappbar)
Lebensmittelbedingte Ausbrüche
Ausbruchsteam
Eine weitreichende Zusammenarbeit zwischen den betroffenen Gesundheitsämtern, den Veterinär- und Lebensmittelüberwachungsämtern, gegebenenfalls übergeordneten Behörden und den jeweils betroffenen Personen oder Einrichtungen ist wichtig. Da häufig sehr viele Personen und Einrichtungen betroffen sind, kann es in der Zusammenarbeit zu Schwierigkeiten kommen. Es empfiehlt sich in der Vorbereitungsphase einen guten Kontakt aufzubauen an den Edito: bitte internen Link einfugen: zum Kapitel Kommunikation im AUS004Ausbruchsmanagement-Teil). Wichtig für die Ausbruchsuntersuchung ist ein zeitnaher Austausch von vorliegenden Informationen, vor allem auch über die Sektorengrenzen hinweg, d.h. zwischen den Gesundheits- und Lebensmittelüberwachungsbehörden.
Bei lebensmittelbedingten Ausbrüchen ist auch vom Gesetzgeber eine Zusammenarbeit zwischen Gesundheitsamt und der Lebensmittelüberwachungsbehörde erwünscht. Im Nachgang zu dem großen EHEC-Ausbruch in Deutschland im Jahr 2011 wurde in §27 IfSG die Unterrichtungspflicht des Gesundheitsamtes gegenüber der LMÜ bei einem lebensmittelbedingten Krankheitsausbruch oder dem Verdacht auf einen lebensmittelbedingten Krankheitsausbruch festgeschrieben. Parallel dazu wurde im §42 Absatz 3 des Lebensmittel- und Futtermitttelgesetzbuches die Unterrichtungspflicht der LMÜ gegenüber dem Gesundheitsamt festgeschrieben.
Für die Lebensmittelüberwachungsbehörden wird der Leitfaden zur Aufklärung lebensmittelbedingter Ausbrüche entlang der Lebensmittelkette über die Internetseite des Bundesinstituts für Risikobewertung (BfR) zur Verfügung gestellt. (Bundesinstitut für Risikobewertung, 2016)
Aufgabe | Inhalt der Aufgabe |
Annahme und Verarbeitung der Meldung | -Ermittlung: Zeit, Ort, Person, Kontakte, Infektionsquelle/Exposition, Krankenhausaufenthalt, Symptomatik, Reiseanamnese, Berufliche Tätigkeit (§33, 42) -Dokumentation Ansprechpartner |
Probennahme | -Stuhl/Urin/Rachen -Lebensmittel, auf amtliche, gerichtsfeste Entnahme achten -Haustiere |
Bildung Ausbruchsteam | -Zusammenstellung notwendiger Personen |
Probenverarbeitung | -Kontaktierung der entsprechenden Labors -Durchführung der Testungen -Dokumentation der Ergebnisse |
Ressourcenbereitstellung | |
Meldung an übergeordnete Stellen | -Information der lokalen Leitung -Information der übergeordneten Ämter/Institute |
Belehrung Betroffener | -Aufklärung: Hygiene, Desinfektionsmaßnahmen, Übertragungswege, Prophylaxe, Weitere Maßnahmen -Aussprechen von Berufsverboten |
Ausübung von Absonderungsmaßnahmen | |
Information der Öffentlichkeit | - regelmäßige Zusammenfassung der Informationen nach Zeit, Ort, Person - Informationsweiterleitung an Pressestelle |
Tabelle: Rollen und Aufgaben des Teams während eines gastroenterischen Ausbruchs
Lebensmittelbedingten Ausbruch bestätigen
Ein lebensmittelbedingter Ausbruch wird vermutet, wenn bestimmte Erreger auftreten, wenn eine große Anzahl an Personen anhand der zu erwartenden Inkubationszeit erkranken oder wenn Personen gemeinsam an einer oder mehreren Mahlzeiten teilgenommen haben. Häufungen von Erkrankungen mit bestimmten Erregern deuten immer auf einen lebensmitelassoziierten Ausbruch hin, z.B. Campylobacter, Salmonellen. Bei anderen Erregern ist auch eine Übertragung von Person zu Person möglich, z.B. Norovirus.
Diagnose sichern
Eine Bestätigung eines lebensmittelassoziierten Ausbruchs ist über eine mikrobiologische Stuhluntersuchung möglich. In der Praxis besteht häufig die Schwierigkeit, dass Ärzte/innen bei einer einfachen Durchfallerkrankung keine mikrobiologische Stuhluntersuchung veranlassen oder nur auf wenige Erreger durchführen. Eine Stuhluntersuchung durch das Gesundheitsamt in Zusammenarbeit mit einem Labor kann also sinnvoll sein. Eine Übersicht zur mikrobiologischen Stuhluntersuchung wird auf der Webseite des Labormediziners Dr. Hagemann im sogenannten Laborlexikon (http://www.laborlexikon.de/Lexikon/Infoframe/s/Stuhl-Untersuchung_enteropathogene_Erreger.htm) kostenfrei zur Verfügung gestellt.
Falldefinition
Bei einem lebensmittelassoziierten Ausbruch ist es häufig sinnvoll, zunächst alle Personen mit gastrointestinalen Symptomen zu betrachten. Bei Ausbrüchen durch gastrointestinale Erreger kann der Anteil von Personen, die asymptomatisch bleiben oder nur geringfügige Symptome haben, hoch sein.
Hypothese entwickeln und testen
Bei einem lebensmittelbasierten Ausbruch ist eine Hypothesenüberprüfung durch die Befragung der Patienten und Patientinnen sowie einer geeigneten Vergleichsgruppe ein sinnvolles Mittel, um das möglicherweise in Frage kommende Lebensmittel zu eruieren. Eine analytische epidemiologische Untersuchung wird bei lebensmittelassoziierten Ausbrüchen von Nicht-Epidemiologen häufig nur als “weicher” Hinweis auf das Lebensmittel gewertet. Abhängig von den Ergebnissen der analytischen epidemiologischen Untersuchung, die typischerweise als relatives Risiko oder Chancenverhältnis (Odds Ratio) angegeben werden, kann eine analytische Studie stärkere Evidenz liefern als ein Erregernachweis in einem Lebensmittel(“Oropharyngeal Tularemia from Freshly Pressed Grape Must,” n.d.) (“Epidemiologisches Bulletin 2007/48,” 2007).
Eine Labordiagnostik durch die zuständige Lebensmittelüberwachungsbehörde wird häufig als eindeutiger Beweis angesehen. Dabei muss beachtet werden, dass infizierte Personen möglicherweise ein Lebensmittel kontaminiert haben könnten. Für eine strenge Beweisführung gelten daher nur Lebensmittel bei denen eine Kontamination durch die erkrankte Person ausgeschlossen sind, beispielsweise ungeöffnete Lebensmittel derselben Charge oder Proben aus dem Betrieb. Gerichtlich anerkannt wird hierbei meist nur eine Probenahme durch eine dafür qualifizierte Person (amtliche Probe).
Evidenz für den Zusammenhang zwischen Erkrankungen mit einem Lebensmittel kann auch über Lebensmittelrückverfolgungen oder investigative Warenstromanalysen erlangt werden. Ausgehend von Erkrankungsclustern, z.B. in Privathaushalten, Gaststätten oder Krankenhäusern, können die Lieferwege von Lebensmitteln im Idealfall bis zum Erzeuger zurückverfolgt werden. Diese Untersuchungen können von den Lebensmittelüberwachungsbehörden durchgeführt werden.
Maßnahmen bei einem lebensmittelbedingten Ausbruch
Die wichtigste Maßnahme besteht darin, dass das betroffene Lebensmittel nicht mehr verzehrt und aus dem Verkehr gezogen wird, sofern es noch im Umlauf ist.
Dies erfolgt meist durch den freiwilligen Rückruf des betroffenen Lebensmittels durch den Unternehmer. Kommt er dieser Verpflichtung nicht nach oder nicht ausreichend nach, erfolgt dies durch die Lebensmittelüberwachungsbehörde. Ein Überblick über aktuelle öffentliche Lebensmittelwarnungen ist auf der Webseite (http://www.lebensmittelwarnung.de) des Bundesamt für Verbraucherschutz und Lebensmisttelsicherheit ersichtlich.
Über Lebensmittel mit einem ernsten unmittelbaren oder mittelbaren Risiko für die menschliche Gesundheit, die international vertrieben wurden, erstellen die beteiligte(n) LMÜ eine Meldung im europäischen Schnellwarnsystem für Lebensmittel und Futtermittel (Rapid Alert System for Food and Feed). (Siehe https://www.bvl.bund.de/DE/Arbeitsbereiche/01_Lebensmittel/01_Aufgaben/04_Schnellwarnsystem/lm_schnellwarnsysteme_node.html)
Viele Erreger die einen lebensmittelassoziierten Ausbruch hervorrufen können auch von Person zu Person weitergeben werden. Eine Information der betroffenen Personen z.B. mit einem Merkblatt sind also häufig sinnvoll.
Informationsmaterial zum sicheren Umgang mit Lebensmitteln sind auf der Lebensmittelseite des Bundesinstituts für Risikobewertung (BfR) (https://www.bfr.bund.de/de/lebensmittelhygiene-54338.html) und des Bundesamtes für Verbraucherschutz- und Lebensmittelsicherheit (BVL) (https://www.bvl.bund.de/DE/Arbeitsbereiche/01_Lebensmittel/03_Verbraucher/03_UmgangLM/lm_UmgangLM_node.html) verfügbar.
Tätigkeitsverbote für Lebensmittelpersonal nach § 42 IfSG und für Beschäftige in Gemeinschaftseinrichtungen nach § 33 IfSG sind ein Mittel, um eine Weiterverbreitung der Erkrankung verhindern. Tätigkeitsverbote nach § 31 IfSG können für Personen, die in einer medizinischen Einrichtung oder eine Massenunterkunft tätig sind, erwogen werden. In vielen Bundesländern existieren interne Richtlinien für die Wiederzulassung nach § 42 IfSG, sowie für die Wiederzulassung zu Gemeinschaftseinrichtungen nach § 34 IfSG. Das RKI hat Empfehlungen zur Wiederzulassung in Gemeinschaftseinrichtungen erstellt (https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Wiederzulassung/Mbl_Wiederzulassung_schule.html)
Inkubationszeiten ausgewählter gastroenterischer Erreger
Erreger
Median der Inkubationszeit in Stunden (Tage)
Medianspanne von 95% der untersuchten Ausbrüche
Norovirus
32h (1,3 Tage)
12-47h (0,5 – 2 Tage)
Salmonellen (S. enterica)
32h (1,3 Tage)
7-132h (0,3 – 5,5 Tage)
EHEC
87h (3,6 Tage)
37-144h (1,5 – 6 Tage)
Shigellen
45h (1,9 Tage)
11-72h (0,5 – 3 Tage)
Campylobacter
62h (2,5 Tage)
12-168h (0,5 – 7 Tage)
Hepatitis A
672h (28 Tage)
348 – 1008h (14 – 42 Tage)
Quelle: (“Incubation periods of enteric illnesses in foodborne outbreaks, United States, 1998–2013,” 2019)
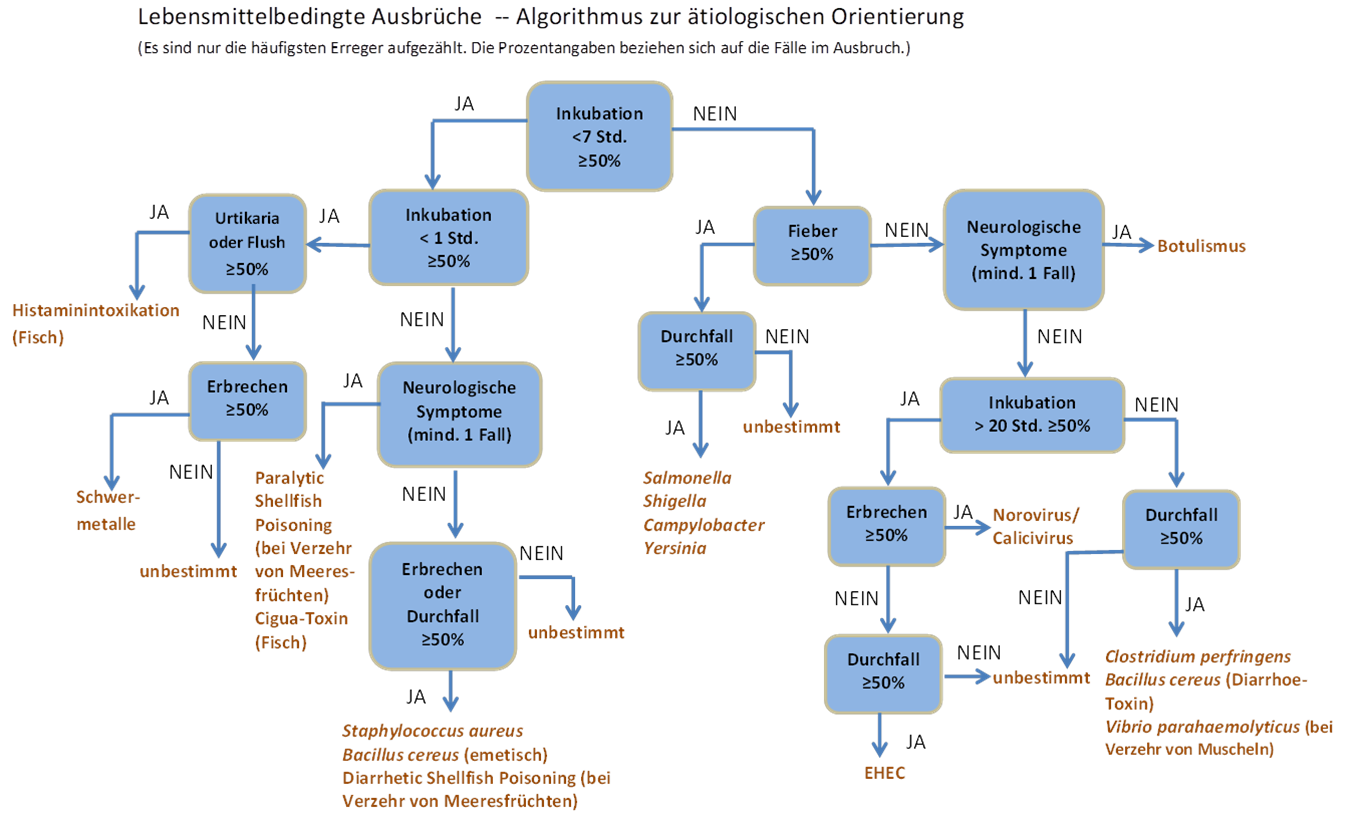
Empfehlungen zum Managment bei lebensmittelassoziierten Ausbrüchen
https://www.cdc.gov/ncezid/dfwed/food-safety-office/cifor.html
https://www.cdc.gov/foodsafety/outbreaks/investigating-outbreaks/index.html
https://www.rki.de/DE/Content/Infekt/Ausbrueche/LM/lebensmittelbedingte_Ausbrueche_node.html
https://www.rki.de/DE/Content/InfAZ/L/Lebensmittel/Linelist-Tool/Linelist_Werkzeuge_Tab_gesamt.html
Nosokomiale Ausbrüche
Von einem meldepflichtigen nosokomialen Ausbruchsgeschehen im Sinne des IfSG spricht man, beim Auftreten von zwei oder mehr nosokomialen Infektionen, bei denen ein epidemischer Zusammenhang wahrscheinlich ist oder vermutet wird. Darüberhinaus können Erregernachweise und / oder Häufungen ein Hinweis auf zu untersuchende Cluster oder Ausbrüche sein. Eine kontinuierliech Surveillance sollte im Krankenhaus nach §23 IfSG für “nosokomialen Infektionen und das Auftreten von Krankheitserregern mit speziellen Resistenzen und Multiresistenzen…” stattfinden. Nach §7 Abs. 2 können Häufungen von Erregernaschweise (Kolonisationen) ebenfalls Meldepflichtige Ereignisse darstellen, sofern eine Gefahr für die Allgemeinheit abgeleitet werden kann (wie beispielsweise bei Nachweisen von Erregern mit speziellen Resistenzen).
Unter Patienten, die in Krankenhäusern behandelt werden, können sich Infektionskrankheiten und Erreger aus verschiedenen Gründen besonders leicht ausbreiten. Zum einen sind kranke und dadurch für nosokomiale Infektionen empfängliche Patienten auf engem Raum zusammen, zum anderen sind durch zum Teil invasive diagnostische und therapeutische Verfahren besondere Übertragungswege gegeben. Da viele Krankenhauspatienten auch antibiotisch behandelt werden, stellt die Entwicklung von Antibiotika-Resistenzen (z.B. bei Staphylokokken, Enterokokkenoder gramnegativen Bakterien) ein besonderes Problem dar. Ältere, abwehrgeschwächte Patienten, aber auch Frühgeborene sind besonders gefährdet, eine nosokomiale Infektion zu erwerben. (Alpers et al. https://edoc.rki.de/bitstream/handle/176904/948/27SMqNuDowQOs.pdf?sequence=1\&isAllowed=y )
Nosokomiale Infektionen
Nosokomiale Infektionen gehen mit einer relativ hohen Letalität einher und verlängern die Krankenhausverweildauer. Die Krankheitslast durch nosokomiale Infektionen für die deutsche Bevölkerung übersteigt die Krankheitslast durch andere Infektionskrankheiten bei weitem (Zacher et al. Eurosurveillance https://www.eurosurveillance.org/content/10.2807/1560-7917.ES.2019.24.46.1900135 )
Krankenhausinfektionen, bzw. Infektionen, die in einem Krankenhaus (oder einer anderen medizinischen Einrichtung) von Patienten oder Mitarbeitern erworben wurden werden als nosokomiale Infektionen bezeichnet. Auch Manifestation nach der Entlassung aus einem Krankenhaus werden dazu gezählt. Der Begriff umfasst →exogene und →endogene Infektionen (s.a. →Infektionen, Arten und Formen). Ausgeschlossen sind Infektionen, die schon vor der Aufnahme/Behandlung erworben wurden und sich erst in der Einrichtung manifestiert haben.
Das IfSG definiert nosokomialen Infektion in §2 IfSG im Sinne einer behandlungsassoziierten Infektion als “Eine Infektion mit lokalen oder systemischen Infektionszeichen als Reaktion auf das Vorhandensein von Erregern oder ihrer Toxine, die im zeitlichen Zusammenhang mit einer stationären oder einer ambulanten medizinischen Maßnahme steht, soweit die Infektion nicht bereits vorher bestand.” Als Infektionserreger (»Krankheitserreger« i.S. des IfSG) gelten im Falle der nosokomialen Infektionen alle Infektionserreger, auch die fakultativ pathogenen bzw. →Opportunisten. Nach §23 Abs.4 IfSG bestehen Aufzeichnungspflichten für bestimmte nosokomiale Infektionen und festgestellte Erregerresistenzen. Ein gehäuftes Auftreten nosokomialer Infektionen ist dem Gesundheitsamt als Ausbruch zu melden (§6 Abs.3 IfSG). Es gibt Definitionen für die Surveillance nosokomialer Infektionen, bei denen die Zeit zwischen Aufnahme und Symptombeginn eine Rolle spielt (siehe NRZ Surveillance Nosokomialer Infektionen https://www.nrz-hygiene.de/nrz ). Diese Definitionen bestehen, um die Surveillance zu erleichtern, gelten aber nicht außerhalb der Surveillance.
Maßnahmen
Bei nosokomialen Ausbrüchen steht die Erregerübertragung durch die Hände der Mitarbeitenden häufig im Vordergrund. Eine der wirksamsten evidenzbasierten Einzelmaßnahmen zur Unterbrechung von Infektionsketten in Gesundheitseinrichtungen und damit zur Prävention von nosokomialen Infektionen ist die hygienische Händedesinfektion. Epidemiologisches Bulletin 5/ 2020
Die Händedesinfektion eignet sich als Sofortmaßnahme.
Literatur zu nosokomialen Ausbrüchen
RKI Empfehlungen zur Untersuchung von Ausbrüchen nosokomialerInfektionen: https://www.rki.de/DE/Content/Infekt/Krankenhaushygiene/Kommission/Downloads/Ausbr_RiliHeft.pdf?__blob=publicationFile
Untersuchung von Infektionsausbrüchen im Krankenhaus: https://edoc.rki.de/bitstream/handle/176904/948/27SMqNuDowQOs.pdf?sequence=1\&isAllowed=y
KRINKO Ausbruchmanagement und strukturiertes Vorgehenbei gehäuftem Auftreten nosokomialer Infektionen: https://www.rki.de/DE/Content/Infekt/Krankenhaushygiene/Kommission/Downloads/Ausbr_Rili.pdf?__blob=publicationFile
Weitere Informationen stellt das RKI auf seiner Webseite zu nosokomialer Ausbrüchen zur Verfügung (https://www.rki.de/DE/Content/Infekt/Ausbrueche/nosokomial/nosokomiale_Ausbrueche_node.html).
Ausbrüche respiratorischer Erreger
Im Bereich der respiratorischen Erreger, die zu Ausbruchsgeschehen führen können, sind vor allem Influenzaviren und andere Viren (z.B. Respiratorische Synzytial-Virus (RSV), Humane Metapneumovirus (hMPV), Middle East Respiratory Syndrome Coronavirus (MERS-CoV), Severe Acute Respiratory Syndrom Coronavirus (SARS-CoV), SARS-Coronavirus 2019 (SARS-CoV-2) sowie bakterielle Erreger (z.B. Legionellen, Mycobacterium tuberculosis, Pneumokokken) von Bedeutung. Respiratorische Erreger werden von unterschiedlichen Quellen übertragen. Zum Beispiel werden viele respiratorische Viren sowie der Erreger der Tuberkulose von Mensch zu Mensch übertragen. Aus dem asiatischen Raum sind Übertragungen von Influenzaviren bestimmter Subtypen, wie z.B. A(H5N1) oder A(H7N9), von Tieren (vor allem Geflügel) auf den Menschen bekannt und Legionellen sowie die so genannten nicht-tuberkulösen Mykobakterien werden aus Umweltquellen auf den Menschen übertragen. Weitere Informationen stellt das Robert Koch-Institut auf seiner Webseite zu Ausbrüchen durch respiratorische Erreger zur Verfügung (https://www.rki.de/DE/Content/Infekt/Ausbrueche/respiratorisch/Ausbrueche_durch_respiratorische_Erreger_node.html).
Ausbrüche Impfpräventable Erkrankungen
Impfpräventable Erkrankungen spielen auch in Deutschland immer noch eine große Rolle. Es kommt immer wieder zu zum Teil großen regionalen Ausbrüchen von impfpräventablen Erkrankungen.
Diese Ausbrüche können durch einen ungenügenden Impfschutz in der betroffenen Bevölkerungsgruppe bedingt sein, aber auch in Populationen mit hohen Impfquoten kann es gelegentlich zu Ausbrüchen kommen. Gerade da mit der Impfung eine wirksame Prävention prinzipiell zur Verfügung steht, ist es aus Bevölkerungsmedizinischer Perspektive oft sinnvoll und wichtig, die Ausbrüche genauer zu untersuchen und die Ursachen zu ermitteln. Ziel ist primär, den Ausbruch unter Kontrolle zu bekommen und eine Weiterverbreitung durch geeignete Interventionen zu verhindern. Auf Basis der im Rahmen einer Ausbruchuntersuchung gewonnenen Erkenntnis sollen aber auch langfristig Strategien entwickelt oder bestehende Impfempfehlungen optimiert werden, die zukünftig Ausbrüche verhindern.
https://www.rki.de/DE/Content/Infekt/Ausbrueche/impfpraev/impfpraeventable_Erkrankungen_node.html
https://www.who.int/csr/resources/publications/WHO_CDS_2005_28/en/
https://www.who.int/ihr/elibrary/WHOOutbreakCommsPlanngGuide.pdf
https://www.who.int/csr/resources/publications/WHO_CDS_2005_32web.pdf
Besonderheit: impfpräventabler Ausbruch - Masern
Impfpräventable Erkrankungen spielen auch in Deutschland immer noch eine große Rolle. Es kommt immer wieder zu zum Teil großen regionalen Ausbrüchen von impfpräventablen Erkrankungen. Diese Ausbrüche können durch einen ungenügenden Impfschutz in der betroffenen Bevölkerungsgruppe bedingt sein, aber auch in Populationen mit hohen Impfquoten kann es gelegentlich zu Ausbrüchen kommen. Gerade da mit der Impfung eine wirksame Prävention prinzipiell zur Verfügung steht, ist es aus Public Health Sicht oft sinnvoll und auch wichtig, die Ausbrüche genauer zu untersuchen und die Ursachen zu ermitteln. Ziel ist primär, den Ausbruch unter Kontrolle zu bekommen und eine Weiterverbreitung durch geeignete Interventionen zu verhindern. Auf Basis der im Rahmen einer Ausbruchuntersuchung gewonnenen Erkenntnis sollen aber auch langfristig Strategien entwickelt oder bestehende Impfempfehlungen optimiert werden, die zukünftig Ausbrüche verhindern. (“Ausbrüche von impfpräventablen Erkrankungen,” 2014)
Die Meldepflicht bei Masern ist in den §§ 6 und 7 des IfSG verankert. Im § 6 IfSG sind Ärzte verpflichtet, bereits schon den Verdacht einer Masernerkrankung an das zuständige Gesundheitsamt zumelden. Das zuständige Gesundheitsamt muss hierbei die Ermittlung von personenbezogen Daten aufnehmen und sich mit der betroffenen Person oder dessen Eltern oder Betreuer in Kontakt setzen um die Ermittlung von:
-
Erkrankungsbeginn,
-
Symptomatik,
-
Impfstatus und
-
der Kontaktpersonen vorzunehmen.
Hierbei ist es besonders wichtig, genau zu recherchieren wann die Symptomatik (Infektiösität: 4 - 5 Tage vor bis 4 Tage nach Auftreten des Exanthmens) bei der Indexperson aufgetreten ist. Aufgrund dieser Symptomatik kann man die Infektiösität der Indexperson errechnen um den Kreis der Kontaktpersonen eingrenzen zu können.
Eine sichere Diagnose allein anhand des klinischen Bildes ist nicht möglich, die labordiagnostische Bestätigung ist zwingend erforderlich. Das Untersuchungsmaterial:
-
Rachenabstrich, Wangenschleimhautabstrich und - wenn möglich
-
Urin (mind. 5 ml) für eine PCR-Untersuchung sind durch das Gesundheitsamt zuentnehmen und untersuchen zulassen.
Bei der Ermittlung und Bearbeitung der Kontaktpersonen ist die Überprüfung des Immunstatus zwingend notwendig. Hierbei erfolgt Seitens des Gesundheitsamtes eine Überprüfung, ob die Kontaktpersonen ausreichend geschützt sind - Altersgerechter Impfschutz oder Titernachweis mit Bestätigung, das ausreichend Antikörper vorhanden sind, um eine Neuinfektion ausschließen zukönnen. Dabei muss das häusliche Umfeld oder die Gemeinschaftseinrichtung vor Ortbegangen werden. Die Ergebnisse sind schriftlich und nachvollziehbar durch die Mitarbeiter des Gesundheitsamtes zu dokumentieren.
Kontaktpersonen, die keinen ausreichenden Impfschutz oder Antikörpernachweis vorlegen können, sind angehalten eine Indikationsimpfung vornehmen zulassen. Hierbei empfiehlt es sich das Epidemiologisches Bulletin 34/ 2019 des Robert-Koch-Institutes als Nachschlagewerk zuverwenden. Um eine Weiterverbreitung zu vermeiden sind Besuchs- und Tätigkeitsverbote gemäß § 34 IfSG für Erkrankte und Kontaktpersonen, die in einer Gemeinschaftseinrichtung betreut oder Tätig sind, auszusprechen. Es sollte außerdem darin schriftlich festgehalten werden, dass Aktivitäten außerhalb einer Gemeinschaftseinrichtung z. B. Tanzstunde, Chorproben u. ä. ebenfalls nicht wahrgenommen werden dürfen!
Ein Ausbruch gilt dann als beendet, wenn nach Ablauf von zwei Inkubationszeiten nach dem letzten Exanthembeginn keine Neuinfektionen mehr auftreten. Hierbei ist es empfehlenswert einen Abschlussbericht zur Aktendokumentation, sowie für die betroffene Gemeinschaftseinrichtung oder Gemeinschaftseinrichtungen zu verfassen.
Jeder Mitarbeiter des Gesundheitsamtes ist dazu angehalten, über jede Entscheidung und Maßnahme eine Dokumentation zuführen. Es empfiehlt sich hierbei, tägliche Absprachen mit den verantwortlichen Mitarbeitern - Arbeitskreis - durchzuführen. Desweiteren ist die Amtsleitung, das Presseamt und die betroffene Gemeinschaftseinrichtung über den aktuellen Stand der Ermittlungen und deren Maßnahmen zu unterrichten.
Ausbrüche hochpathogener Erreger
Hochpathogene Krankheitserreger führen häufig zu schweren Krankheitsverläufen mit hoher Sterblichkeitsrate und sind immer eine Herausforderung für alle, die mit dem Transport, der Betreuung oder der Behandlung eines infizierten Patienten betraut sind. Daher benötigen Ausbruchuntersuchungen zu hochpathogenen Erregern neben besonderem Sachverstand auch geeignete Schutz- und Hygienemaßnahmen um Personal vor Infektion zu schützen.
Schutzmaßnahmen
Im Fall einer Gefahrensituation durch hochpathogene Erreger werden Maßnahmen ergriffen, die die Ansteckungsgefahr für die Beteiligten vor Ort wie auch für die Bevölkerung verringern. Dabei ist zu gewährleisten, dass
-
eine Ausbreitung des Geschehens über den Gefahrenort hinaus verhindert wird,
-
das Einsatzpersonal vor Ansteckung und Kontamination geschützt wird,
-
infizierte und ansteckungsverdächtige Personen schnellstmöglich versorgt und wenn nötig isoliert werden.
Behandlung auf Sonderisolierstation
Als ** behandelnde(r) Ärztin/Arzt kontaktieren Sie unverzüglich ihr lokales Gesundheitsamt, wenn der begründete Verdacht auf eine Krankheiten durch hochpathogene Erreger oder Intoxikation besteht.
Welche konkreten Maßnahmen umzusetzen sind, ist vom jeweiligen Erreger, oder Toxin, sowie dem ausgelösten Krankheitsbild abhängig und muss nach Sachlage entschieden werden. Das Gesundheitsamt kann konkrete Hilfestellungen für das weitere Vorgehen geben und notwendige Maßnahmen zum Erhalt der öffentlichen Gesundheit einleiten.
Bei bioterroristischen Anschlägen ist die frühzeitige Erkennung und Erfassung von möglichen Verdachtsfällen entscheidend. Nur dann kann eine angemessene und effiziente Reaktion der Behörden erfolgen.
Welche Befugnisse das Gesundheitsamt hat und welche gesetzlichen Meldewege einzuhalten sind, ist im Infektionsschutzgesetz (IfSG) geregelt.
Isolierung und Behandlung
In Deutschland gibt es besondere Kompetenz- und Behandlungszentren, die auf den Umgang mit Patienten mit Krankheiten durch hochpathogene Erreger spezialisiert sind. Die Kompetenzzentren sind für die Beratung, ggf. für die Koordination und Steuerung geeigneter Maßnahmen im Falle des Verdachts einer gefährlichen Infektion zuständig. Die Sonderisolierstationen bieten für die Behandlung von Patienten mit hoch ansteckenden Krankheiten neben der fachlich-medizinischen und pflegerischen Expertise auch die geeigneten räumlichen und technischen Voraussetzungen.
Um das Management und die Versorgung von Patienten mit Krankheiten die durch hochpathogene Erreger verursacht werden in Deutschland zu verbesseren wurde 2014 ein bundesweites Expertennetzwerk als “Ständiger Arbeitskreis der Kompetenz- und Behandlungszentren für Krankheiten durch hochpathogene Erreger” (STAKOB) (https://www.rki.de/DE/Content/Kommissionen/Stakob/Stakob_node.html) etabliert.

Wenn Erkrankte nicht auf eine der Sonderisolierstationen verlegt werden können, sind Absonderungs- bzw. Isolierungsmaßnahmen im regulären Krankenhaus durchzuführen. Das so genannte Barrieremanagement umfasst dabei neben der Arbeit in Schutzausrüstung auch die Versorgung des Erkrankten unter diesen besonderen Umständen. So wird beispielsweise der Zugang geregelt, indem verschiedene Sicherheitszonen eingerichtet werden. Ziel ist es, eine weitere Ausbreitung der Infektion zu verhindern bzw. Personen im Umfeld zu schützen.
Kontaktpersonen-Management
Eine zentrale Aufgabe ist das Management von Kontaktpersonen, also von Personen, die mit dem Erkrankten in Berührung gekommen sind. Das können z.B. betreuendes medizinisches Personal, Familienmitglieder, Freunde, Mitreisende oder geschäftliche Kontakte sein.
Um eine Ausbreitung der Krankheit zu verhindern, werden die folgenden Maßnahmen - in der Regel von der /vom zuständigen Amtsärztin/-arzt durchgeführt:
-
Ermittlung, Klassifizierung, Beratung der Kontaktpersonen und ihrer Angehörigen
-
Festlegung und Koordination von Maßnahmen (Beobachtung, Anraten der Postexpositionsprophylaxe, Desinfektion, Dekontamination, Quarantäne etc.)
-
Koordination der Amtshilfe (Gesundheits- und ggf. Sicherheitsbehörden)
-
Information (Presse und Öffentlichkeit)
Wie Kontaktpersonenmanagment durchzuführen ist wird auf der Webseite des RKI am Beispiel dargestellt (https://www.rki.de/DE/Content/Infekt/Biosicherheit/Schutzmassnahmen/Kontakt/Kontakt_node.html). Dazu relevante Mustervorlagen für Gesundheitsämter finden sich hier: (https://www.rki.de/DE/Content/InfAZ/E/Ebola/Kontaktpersonen_Tab.html).
Aufgaben des Gesundheitsamtes
Gemäß § 30 (Quarantäne) IfSG hat das zuständige Gesundheitsamt anzuordnen, dass Personen die an einer hochpathogenen Infektionserkrankung erkrankt oder dessen verdächtig sind, unverzüglich in einem Krankenhaus oder einer für diese Krankheiten geeignete Einrichtung abgesondert werden. Nach Möglichkeit sollte die Isolierung eines Erkrankten bzw. eines begründeten Verdachtsfalls auf einer Sonderisolationsstation erfolgen.
Kommt der Betroffene den seine Absonderung betreffenden Anordnung nicht nach oder ist nach seinem bisherigen Verhalten anzunehmen, dass er solchen Anordnungen nicht ausreichend Folge leisten wird, so ist er zwangsweise durch Unterbringung in einem abgeschlossenen Krankenhaus oder einem abgeschlossenen Teil eines Krankenhauses abzusondern. Ansteckungsverdächtige und Ausscheider können auch in einer anderen geeigneten abgeschlossenen Einrichtung abgesondert werden. Das Grundrecht der Freiheit der Person (Artikel 2 Abs. 2 Satz 2 Grundgesetz) kann insoweit eingeschränkt werden.
-
Stationäre Aufnahme und strenge Isolierung für Patienten
-
Schutzausrüstung des Personals (PSA)
-
Tätigkeits- und Besuchsverbote nach §34 Abs. 1 IfSG bei Verdacht/ Erkankung für Gemeinschaftseinrichtungen
-
Information an den Leiter der Gemeinschaftseinrichtung
-
Wiederzulassung durch Arzt und Gesundheitsamt
https://www.sicherheit-forschung.de/forschungsforum/schriftenreihe_neu/sr_v_v/SchriftenreiheSicherheit_06.pdf
Anhang
Links
https://www.cdc.gov/csels/dsepd/ss1978/lesson6/section2.html
https://wiki.ecdc.europa.eu/fem/Pages/Outbreak%20investigations%2010%20steps,%2010%20pitfalls.aspx
https://www.cdc.gov/eis/field-epi-manual/chapters/Field-Investigation.html
https://wwwnc.cdc.gov/eid/article/4/1/98-0104_article
https://www.cdc.gov/eis/field-epi-manual/chapters/Field-Investigation.html
#